| huozm32831 | 2016-01-06 11:02 |
 在血液检查中,常常要检查血脂这个项目,临床常规检验的血脂指标通常会包括总胆固醇(TC)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)和甘油三酯(TG),有些检验科还会提供极低密度脂蛋白胆固醇(VLDL-C)的数值。 我国正常人的各种血脂水平见下表: 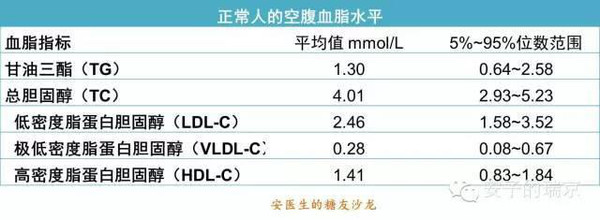 今天与大家聊聊关于血脂异常的9件事。 1.血脂异常的诊断: 血脂异常包括高胆固醇血症、高甘油三酯血症、低高密度脂蛋白血症和混合型高脂血症4种类型,以LDL-C增高为主要表现的高胆固醇血症是动脉粥样硬化性心血管疾病(包括冠心病、缺血性卒中以及外周动脉疾病)最重要的危险因素。 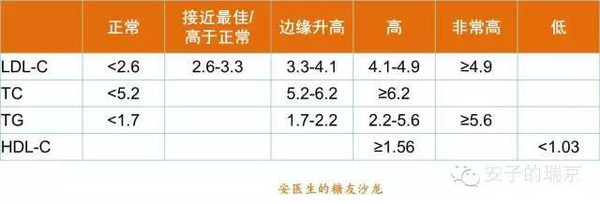 2.脂类的消化吸收 脂类是不溶于水的物质,但消化它的脂肪酶只能在水中移动。口腔中含有少量的脂肪酶,因为少所以消化能力很微弱。在胃中,脂肪分解作用仍然比较弱,脂肪的主要消化场所是小肠。 脂肪进入小肠后,可以引起胆囊收缩素的分泌,胆汁从胆囊排入小肠,把脂肪乳化成微球状态,与胰腺分泌的胰脂酶和小肠液中的脂酶充分接触,被消化成甘油和脂肪酸,穿过小肠粘膜进入细胞,重新合成油脂状态的甘油三酯。没有被酯化的固醇类物质直接被小肠吸收。 肠细胞把它们和胆固醇、磷脂、脂蛋白等配合在一起,形成乳糜微粒,分泌到淋巴液中。乳糜微粒在淋巴液中循环,供身体利用,最后从胸导管进入血液中。 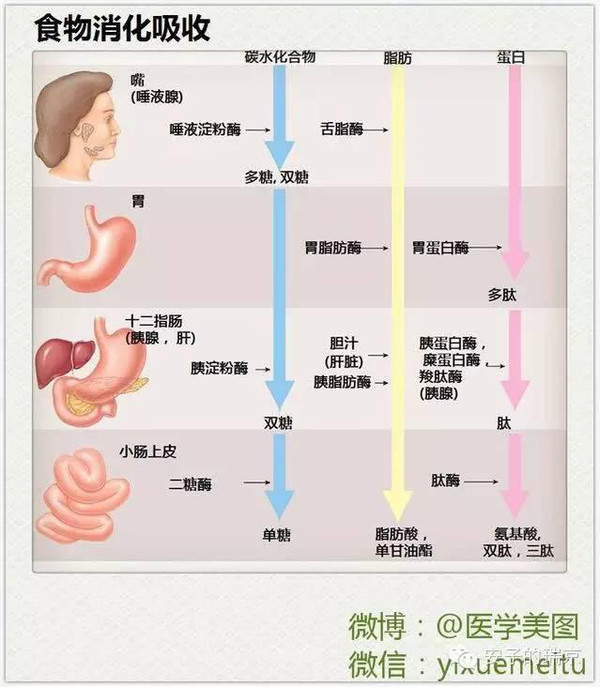 3.脂肪缺乏和过剩 在富裕社会,脂肪摄入量普遍超过身体需要量,因此较少有人因为缺乏脂肪而患病。 严重缺乏脂肪可能导致儿童生长迟缓、生殖障碍、皮肤损害、肝脏功能紊乱,以及神经系统功能障碍等。必须脂肪酸缺乏还可能导致抑郁。蛋白质不足的时候,脂肪代谢所需的脂蛋白也不足,可能会导致脂肪代谢障碍。 4.致动脉粥样硬化性脂蛋白胆固醇 LDL-C可以通过血管内皮进人血管壁内,经过一系列氧化修饰和被吞噬融合过程,构成动脉粥样硬化斑块的脂质核心。随着LDL-C水平增高,动脉粥样硬化性心血管疾病的发病率与致死致残率也增高。 VLDL与动脉粥样硬化性心血管疾病的发病风险也密切相关。LDL-C与VLDL-C统称为非HDL-C,二者包括所有致动脉粥样硬化性脂蛋白中的胆固醇,因此非HDL-C可作为LDL-C的替代指标。临床上,非HDL-C = TC–HDL-C 5.血脂升高的原因: 引起血脂升高的原因很多,无论是脂蛋白的产生过多,还是由组织排泌进入血浆过多,还是清除减少,都可以导致一种或者多种脂蛋白在血浆中过度堆积。具体原因如下所示: ①高脂肪饮食:是常见的引起高脂血症的原因。 ②体重增加:是另一个重要原因。体重增加一方面促进肝脏合成载脂蛋白B,使LDL的产生增加,另一方面还可增加体内胆固醇的合成,抑制LDL受体的合成。 ③年龄增加:老年人LDL受体活性降低,导致LDL分解代谢降低。 ④雌激素水平降低:雌激素可增加LDL受体的表达而增强LDL的分解代谢,绝经后妇女雌激素水平降低,胆固醇水平就会升高。 ⑤基因缺陷:与脂代谢有关的基因发生突变,可导致脂蛋白降解酶活性降低,脂蛋白清除减少,或分解代谢慢,增加脂蛋白的合成。 ⑥系统性疾病:胰岛素缺乏,可抑制脂蛋白脂酶的活性,使乳糜微粒在血浆中聚积;甲状腺功能减退时,肝脏的甘油三酯酶减少,使VLDL和IDL增加;胆道系统疾病,可以使胆酸、胆固醇排入胆道发生障碍,引起游离胆固醇和甘油三酯升高;肾脏疾病VLDL和LDL合成增加。 ⑦药物:雌激素治疗可增加VLDL的产生,及甘油三酯水平升高;糖皮质激素可增加VLDL的产生,并使VLDL转化为LDL增多,使胆固醇和甘油三酯水平都升高;噻嗪类利尿剂和β受体阻滞剂也可引起高脂血症。 ⑧不良生活习惯:大量摄入单糖可以使甘油三酯和VLDL增加;经常大量饮酒可以使甘油三酯水平升高;吸烟和长期静坐也可使甘油三酯水平升高。 各种疾病所致的继发性高脂血症详见下表: 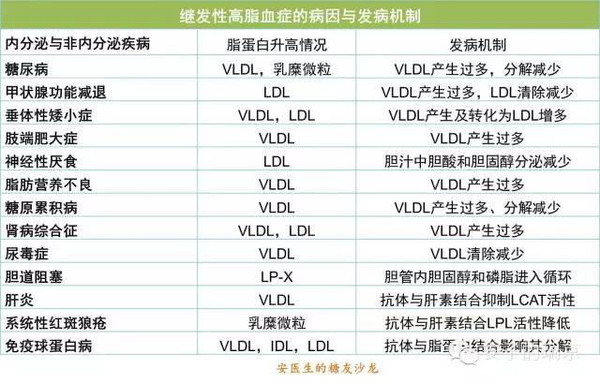 6.高脂血症的临床表现: 通常来说,多数患者没有明显症状和体征,很多人是由于其他原因进行血液生化检查时才发现的。 高脂血症患者可以因过多的脂质沉积在局部组织而形成黄色瘤,通常表现为局限性的皮肤隆起,颜色为黄色、橘黄色或棕红色。 早发性冠心病在家族性高胆固醇血症较为常见,平均发病年龄男性45岁、女性55岁,年龄最小的患儿在18个月即可发生心肌梗死。其他部位的动脉也可以发生粥样硬化。 高脂血症的患者也可发生急性胰腺炎,常在进食高脂饮食或饱餐后发生,腹痛的程度与血浆甘油三酯水平正相关。 7.高脂血症的治疗策略: 目前仍建议以LDL-C为干预血脂异常的主要靶点。在保证LDL-C(或非HDL-C)达标的前提下,力争将HDL-C和TG控制于理想范围(HDL-C≥1.04 mmol/L,TG 动脉粥样硬化性心血管疾病一级预防与二级预防降胆固醇治疗的目标值  生活方式干预是升高HDL-C和(或)降低TG的首要措施。 若TG严重升高(≥5.6 mmol/L,TG单位换算:1 mmol/L=1 mg/dl×0.0113)时,为降低急性胰腺炎风险,可首选贝特类或烟酸类药物治疗。 因为缺乏临床终点获益证据,目前不建议应用他汀之外药物升高HDL-C。 8.生活方式干预: 对于动脉粥样硬化性心血管疾病的二级预防,尽管他汀等药物治疗至关重要,仍需充分强调生活方式治疗的重要性。不进行充分的生活方式治疗,任何药物治疗措施都难以达到理想效果。 生活方式治疗应包括以下内容:①控制饮食中胆固醇的摄入;②增加体力运动;③维持理想体质量;④控制其他危险因素,比如戒烟。 控制饮食可使血浆胆固醇水平降低5%~10%。 9.药物治疗: 目前我国临床常用的调脂药物主要包括他汀类、贝特类、烟酸类以及胆固醇吸收抑制剂等。 他汀类药物: 对于伴或不伴胆固醇升高的心血管高危人群,他汀类药物可有效降低动脉粥样硬化性心血管疾病的发生率和总死亡率,因而被视为防治心血管疾病的核心药物。 我国居民平均TC水平明显低于欧美国家居民,大多数患者经过中等强度(可使LDL-C平均降低30%~50%)甚至低强度(可使LDL-C平均降低 少数患者可能不能耐受常规剂量的他汀类药物治疗,此时可考虑以下措施: ①更换另一种药代动力学特征不同的他汀类药物; ②减少他汀类药物剂量或改为隔日一次用药; ③换用其他种类药物(如依折麦布)替代; ④单独或联合使用贝特类或烟酸缓释剂; ⑤进一步强化生活方式治疗; ⑥若患者需使用但不能耐受大剂量他汀类药物治疗,可用中小剂量他汀类药物联合依折麦布。 因为大多数的胆固醇合成都是在夜间进行的,因此如果每天服用1次,则每天晚餐后服用比较好。 约有2%~3%的患者服药后出现恶心、腹胀、腹泻或便秘、头痛、失眠、乏力、皮疹、肌病和肝功能异常等副作用。儿童、孕妇和哺乳期妇女不宜使用此类药物。他汀类药物如果与烟酸、贝特类药物、环孢霉素、环磷酰胺、雷公藤等联合使用,可以引起严重的肌病和肝肾损害。 贝特类与烟酸类药物: 这两类药物一直广泛应用于临床,不仅能够显著降低TG、升高HDL-C水平,还可中等程度降低LDL-C水平。但贝特类与烟酸类药物虽可降低TG并升高HDL-C,却不能显著减少主要心血管终点事件与全因死亡率。因此,不推荐首选这两类药物用于血脂异常药物干预,除非患者TG严重升高或患者不能耐受他汀类药物治疗。 烟酸类药物在服药后的第一周,可出现面部潮红、皮肤灼热或瘙痒等副作用,并可有食欲不振、恶心、呕吐、胃肠胀气、腹痛、腹泻等消化道反应,继续服药,上述症状可逐渐减轻乃至消失。大剂量的烟酸可引起消化性溃疡、糖耐量减低、血尿酸增多以及肝功能损害。孕妇和哺乳期妇女不宜服用。 贝特类药物的副作用主要有口干、食欲减退、大便次数增多、湿疹等。长期服用者,应定期进行肝、肾功能检查。严重肝肾功能不全者及儿童禁用此药,孕妇、哺乳期妇女应慎用。联合用药者,注意抗凝药剂量的调整。 胆酸螯合剂: 这类药物主要是通过在肠道与胆酸结合后形成不易吸收的螯合物,干扰胆酸的肝肠循环。可以使血浆总胆固醇水平降低10%~20%,LDL-C降低15%~25%,甘油三酯水平变化不大或稍有升高,HDL-C中度升高。 这类药物有异物感,大约2%的患者可出现恶心、腹胀、腹痛、便秘等胃肠道反应,长期用药可引起脂肪吸收不良,应适当补充脂溶性维生素和钙盐。由于可以干扰氯噻嗪、地高辛、苯巴比妥、甲状腺素、双香豆类抗凝剂及普罗布考、贝特类和他汀类降脂药物的吸收,因此上述药物需要在服用胆酸螯合剂之前1小时或服用后4小时服用。近年来临床上已经很少使用此类药物。 ω-3脂肪酸: 能抑制肝内脂质和脂蛋白的合成,促进胆固醇从粪便中排出,使血浆总胆固醇降低12%,甘油三酯降低40%,HDL-C升高5%,还能抑制血小板聚集及减少血栓形成,延缓动脉粥样硬化进程。 鱼腥味所致的恶心是鱼油制剂的常见副作用。此外,长期服用游离脂肪酸型鱼油制剂可诱发胃肠道出血。天然海鱼油制剂的副作用较少。有出血倾向者禁用鱼油制剂。 |
|